Hướng dẫn chẩn đoán và điều trị viêm tụy cấp
Người thẩm định: Trưởng tiểu ban nội.
Người phê duyệt: Phùng Nam Lâm
Ngày phát hành: 27/06/2020
Ngày hiệu chỉnh: 15/08/2020
Hướng dẫn chẩn đoán và điều trị viêm tụy cấp áp dụng cho khoa nội tiêu hóa
1. Đại cương
- Viêm tụy cấp (VTC) là tổn thương viêm nhu mô tuyến tụy cấp tính từ nhẹ đến nặng và có thể gây tử vong. Ở các nước phương Tây thì khoảng 20% bệnh nhân VTC có tiến triển nặng và trong số các ca nặng có 10-30% dẫn đến tử vong mặc dù được điều trị tích cực. Ở Việt Nam, VTC những năm gần đây cũng có xu hướng tăng, về mặt giải phẫu bệnh có hai thể viêm tụy phù nề và viêm tụy hoại tử chảy máu.
2. Nguyên nhân:
- Nguyên nhân của VTC có thể dễ dàng xác định trong 75% đến 85% trường hợp. Hiệp hội tiêu hóa Hoa Kỳ (AGA) cung cấp một hướng dẫn toàn diện để xác định nguyên nhân của viêm tụy.
- Việc đánh giá nên bắt đầu vào nguyên nhân như sỏi mật, sử dụng rượu, tiền sử tăng triglyceride máu hoặc tăng calci máu, tiền sử gia đình mắc bệnh tuyến tụy, tiền sử thuốc theo đơn hoặc không được kê đơn, tiền sử chấn thương và sự hiện diện của bệnh tự miễn. Khi đến bệnh viện, bệnh nhân nên kiểm tra nồng độ amylase hoặc lipase huyết thanh cùng với các hóa chất gan (Bilirubin, aspartate aminotransferase, alanine aminotransferase, và phosphatase kiềm) và siêu âm bụng đánh giá bệnh sỏi đường mật. Nguyên nhân phổ biến nhất của VTC được tóm tắt trong bảng 1
Bảng 1: Nguyên nhân viêm tụy cấp
Nguyên nhân | Tỷ lệ mắc bệnh |
| Sỏi mật | 28% -38% |
| Liên quan đến rượu | 19% -41% |
| Tăng triglyceride máu | 1% -4% |
| Vô căn | 10% -40% |
| Thuốc | 2% -4,8% |
| Chấn thương | 1% |
| Bệnh truyền nhiễm | |
| Sau lấy sỏi mật tụy ngược dòng | |
| Tăng calci máu | |
| Mạch máu | |
| Di truyền | |
| Viêm tụy do bất thường cấu trúc: Tụy divisum, tụy vòng nhẫn (Annular) | |
| Viêm tụy tự miễn |
3. Chẩn đoán
3.1. Chẩn đoán xác định:
- Phân loại Atlanta sửa đổi về VTC giúp ta chẩn hóa chẩn đoán VTC. Hệ thống phân loại xác định viêm tụy là sự hiện diện của bất kỳ hai trong ba tiêu chí sau đây ở bệnh nhân:
Đau bụng phù hợp với VTC.
Nồng độ amylase huyết thanh và / hoặc lipase lớn hơn ba lần giới hạn trên của bình thường.
Các phát hiện đặc điểm của VTC trong chẩn đoán hình ảnh (Siêu âm/CT scanner).
- Triệu chứng lâm sàng
- Đau bụng: Là triệu chứng hay gặp (95% bệnh nhân VTC), tùy theo nguyên nhân mà tính chất đau bụng thể hiện khác nhau (Thường không có tiền sử, nguyên nhân rõ ràng):
- Nôn và buồn nôn gặp trong 90% các bệnh nhân VTC, có thể kéo dài trong vài ngày.
Thăm khám lâm sàng
3.2. Các dấu hiệu lâm sàng được phát hiện tùy thuộc theo mức độ nặng của bệnh
- Toàn thân:
- Tới 40% bệnh nhân có biểu hiện nhịp tim nhanh. Ở thể viêm tụy nặng có thể có thở dốc, thiếu oxy, tụt huyết áp đó là hậu quả của giảm thể tích lòng mạch do có hiện tượng thoát quản, giãn mạch và chảy máu.
- Khoảng 60% bệnh nhân VTC có biểu hiện sốt nhẹ, nếu bệnh nhân sốt cao có thể là một trong những dấu hiệu chỉ điểm của viêm đường mật hoặc viêm tụy hoại tử.
- Bụng chướng, ấn đau. VTC mức độ nhẹ có thể ít đau khi sờ nắn, trong khi BN nặng có thể bị đau bụng dữ dội khi sờ nắn.
- Dấu hiệu của Cullen và Turner ( Bầm tím ở vùng hạ vị hoặc mạng sườn) thấy ở khoảng 3% bệnh nhân và có liên quan đến tỷ lệ tử vong khoảng 37%. Những dấu hiệu này nhiều lần liên quan đến chảy máu sau màng bụng ở viêm tụy hoại tử.
- Xét nghiệm:
- Xét nghiệm amylase hoặc lipase máu: tăng > 3 lần là có giá trị chẩn đoán (Amylase trở về bình thường trước lipase), lipase được ưu tiên hơn amylase trong thực hành lâm sàng thông thường.
- Công thức máu: Bạch cầu tăng, hematocrit tăng, các yếu tố viêm interleukin-6 tăng, CRP (C-reactive protein) tăng vào ngày thứ 2 sau VTC.
- Sinh hoá máu: ALT, bilirubin tăng trong VTC do sỏi mật, LDH tăng.
- Rối loạn đông máu gặp ở bệnh nhân nặng.
- Xét nghiệm khí máu động mạch nên được thực hiện ở những bệnh nhân bị thiếu oxy.
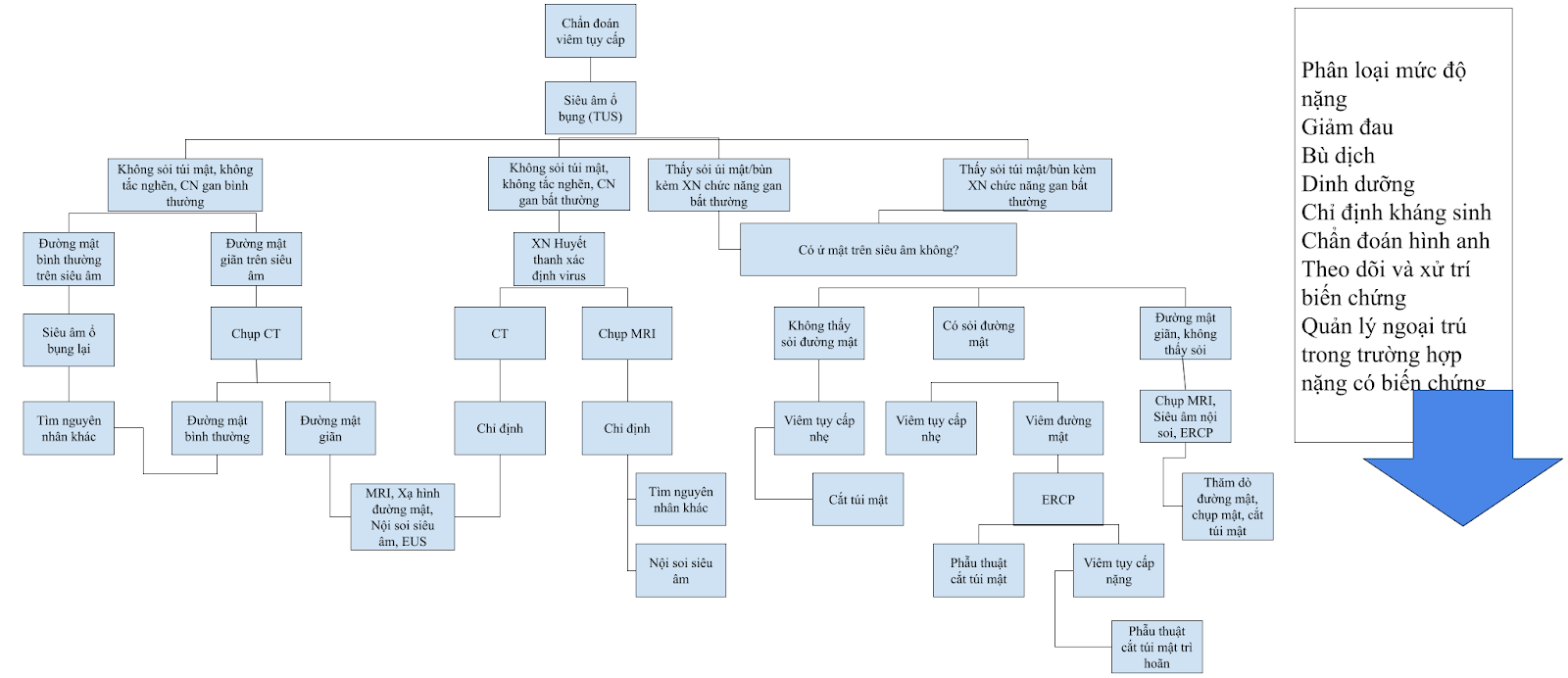
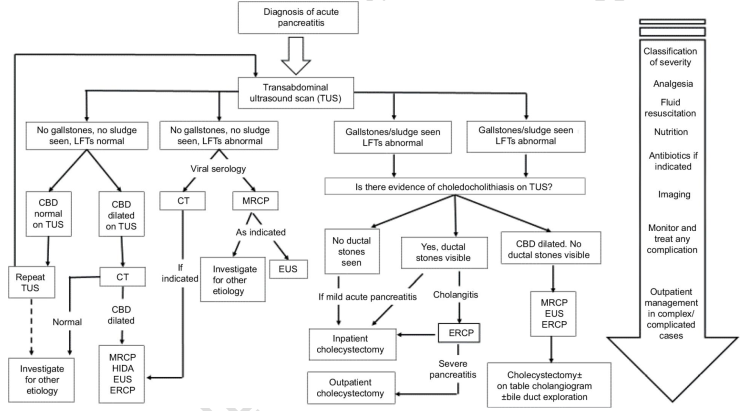
- Chẩn đoán hình ảnh:
- Siêu âm là phương tiện có thể giúp chẩn đoán VTC nhưng không thể đánh giá mức độ nặng của viêm tụy, cũng như là loại trừ các nguyên nhân đau bụng khác như VTC do sỏi mật vì khi viêm tụy cấp bụng có rất nhiều hơi.
- Chụp cắt lớp vi tính (CT) với thuốc cản quang hoặc chụp CHT (MRI) có giá trị cao hơn trong chẩn đoán khắc phục được yếu điểm của siêu âm, đồng thời cho phép đánh giá kỹ hơn về tổn thương ở tụy cũng như biến chứng của VTC như là đánh giá bờ tụy, tổn thương nhu mô, mức độ hoại tử, đám dịch quanh tụy.
Bảng 2. Điểm Balthazar đánh giá mức độ nặng trên CT ( CT severity index[CTSI])
| Mức độ | Điểm | Hoại tử | Điểm |
| A: tụy bình thường | 0 | Không có hoại tử | 0 |
| B: tụy to khu trú hoặc lan tỏa | 1 | Hoại tử 1/3 tụy | 2 |
| C: Biến đổi cấu trúc trong tụy, kèm thay đổi lớp mỡ quanh tụy | 2 | Hoại tử 1/2 tụy | 4 |
| D: Có một ổ dịch | 3 | Hoại tử > 1/2 tụy | 6 |
| E: Hai hoặc nhiều ổ dịch | 4 |
3.3. Chẩn đoán mức độ VTC
- Dựa vào tình trạng hoại tử tụy và suy tạng. Dưới đây là các hệ thống tính điểm đánh giá mức độ VTC.
Bảng 3. Hệ thống chấm điểm đánh giá mức độ viêm tụy cấp
| Atlanta sửa đổi (2013) | Tiêu chuẩn Ranson | BISAP |
* VTC nhẹ
| * Sau 24h
| * Trong vòng 24h
|
| * VTC trung bình – Biến chứng cục bộ và/hoặc suy nội tạng thoáng qua trong thời gian dưới 48 giờ | * Trong 48h đầu:
| |
| * VTC nặng: – Suy nội tạng dai dẳng trong hơn 48 giờ | * Tỉ lệ tử vong (TV) dựa trên số điểm:
| * Tỉ lệ tử vong dựa trên số điểm: 0-2 điểm: Tỷ lệ TV thấp (<2%)
|
|
- Bảng điểm APACHE II:
- Ban đầu được áp dụng cho các bệnh nhân trong khoa chăm sóc đặc biệt (ICU) và sử dụng 12 biến để giúp tính điểm có thể được sử dụng khi nhập viện, 24 giờ và 48 giờ. Điều này cho phép lợi thế của điểm được tính toán lại trong suốt thời gian nằm viện cho phép điều chỉnh và can thiệp phù hợp. Mỗi trong số 12 biến được dịch thành các trọng số bằng cách sử dụng điểm số APACHE ban đầu và giúp phân tầng các rủi ro của bệnh nhân .
- Trong các nghiên cứu so sánh, điểm số APACHE II là điểm chính xác nhất trong việc dự đoán mức độ nghiêm trọng của bệnh và kết quả của bệnh. Sau 48 giờ, điểm số APACHE
- II đã dự đoán kết quả trong 88% trường hợp và vượt trội hơn cả điểm số của Ranson và Imrie. Điểm số APACHE II có nhiều hạn chế khiến việc sử dụng bị kém hiệu quả. Sự phức tạp và khó sử dụng, không có khả năng phân biệt giữa viêm tụy kẽ và hoại tử và giá trị tiên lượng kém ở 24 giờ chỉ là một vài hạn chế.
- Bảng điểm BISAP
- Điểm số này được sử dụng vào năm 2008 để trở thành một công cụ tiên lượng dựa trên tỷ lệ tử vong cho các bác sĩ sử dụng trong vòng 24 giờ đầu tiên sau khi nhập viện. Hệ thống tính điểm có tính đến 5 biến số: Nitơ urê máu (BUN)> 25 mg / dL, tình trạng tinh thần bị suy giảm, SIRS, tuổi trên 60 hoặc sự hiện diện của tràn dịch màng phổi. Tỷ lệ tử vong được chứng minh là lớn hơn 20% ở nhóm có nguy cơ cao nhất hoặc điểm 5 và dưới 1% ở nhóm thấp nhất hoặc điểm 0. Giá trị tiên lượng của điểm BISAP được tìm thấy tương tự với các hệ thống tính điểm khác như Ranson, APACHE II và chỉ số mức độ nghiêm trọng chụp cắt lớp (CT) trong việc xác định hoại tử tụy và tử vong. Điểm BISAP rất dễ sử dụng và các tác giả khuyến nghị rằng tất cả bệnh nhân mắc VTC nên tính điểm BISAP để đánh giá mức độ nghiêm trọng của bệnh.
- Defining features of systemic inflammatory response syndrome (SIRS)
Two or more of the following conditions: |
| Temperature >38.3°C or <36.0°C |
| Heart rate of >90 beats/minute |
| Respiratory rate of >20 breaths/minute or PaCO2 of <32 mmHg |
| WBC count of >12,000 cells/mm3, <4000 cells/mm3, or >10 percent immature (band) forms WBC count: White blood cell count |
Bảng điểm Ranson
- Bảng điểm Ranson là một trong những tiêu chí sớm để đánh giá mức độ nghiêm trọng của VTC. Điểm số tính đến 11 biến: 5 trong số đó được đo khi nhập học trong khi 6 trong số này được đo 48 giờ sau khi nhập viện. Hạn chế của hệ thống tính điểm này là các tiêu chí phải được thực hiện kịp thời vào đúng thời điểm và kết quả không thể được xác định cho đến 48 giờ sau khi nhập viện. Nhiều lần các tiêu chí không được đo hoàn toàn trong thời gian nằm viện. Tỷ lệ tử vong tăng với điểm số ngày càng tăng. Tỷ lệ tử vong được báo cáo là 0% -3% ở những bệnh nhân có số điểm nhỏ hơn 3, 11% -15% trong số điểm lớn hơn hoặc bằng 3 và 40% khi điểm số lớn hơn hoặc bằng 6. Các tiêu chí của Ranson có thể được sử dụng trong thực hành lâm sàng thông thường.
- Tiêu chí Atlanta và Atlanta sửa đổi
- Tiêu chí Atlanta được sử dụng vào năm 1992 và giúp xác định mức độ nghiêm trọng của VTC dựa trên suy nội tạng, biến chứng tại chỗ và các dấu hiệu tiên lượng không thuận lợi. Các tiêu chí đã giúp xác định các định nghĩa cụ thể về suy cơ quan như sốc, suy hô hấp, suy thận và xuất huyết tiêu hóa. Các tiêu chí Atlanta cũng giúp xác định các biến chứng tụy là giả mạc, áp xe hoặc hoại tử nhu mô. Tiêu chí Atlanta sau đó đã được sửa đổi vào năm 2012 trong phân loại mức độ nghiêm trọng của VTC. Phải đưa phân loại viêm tụy 3 thể nặng nhẹ và vừa theo phân loại Atlanta sửa đổi
3.4. Chẩn đoán phân biệt
- Với các trường hợp đau bụng cấp: Thủng tạng rỗng (Dạ dày, hành tá tràng), sỏi mật, tắc ruột, phình tách động mạch chủ bụng, nhồi máu cơ tim thành sau.
- Bệnh lý dạ dày – hành tá tràng.
- Với các trường hợp tăng amylase máu: Suy thận, viêm tuyến mang tai.
- U tụy: Lâm sàng bệnh nhân cũng có đau, trên CT có biểu hiện u tụy.
- Đợt cấp viêm tụy mạn: thường có kèm theo tổn thương sỏi ống hoặc nhu mô tụy.
- Chẩn đoán nguyên nhân ( Đưa theo nguyên nhân phần trên đã sửa)
Nguyên nhân hay gặp:
- Sỏi ống mật chủ, sỏi túi mật.
- Giun chui ống mật chủ, ống tụy.
- Rượu tăng triglyceride máu.
Nguyên nhân ít gặp:
- U tụy.
- Thuốc: Azathioprine, thiazid, metronidazol…
- Chấn thương tụy.
- Cường cận giáp trạng.
- Nhiễm trùng.
- Bệnh lý mạch máu.
- Bệnh tự miễn.
3.5. Chẩn đoán biến chứng
Biến chứng tại chỗ:
- Ổ tụ dịch, hoại tử và nhiễm khuẩn tụy.
- Nang giả tụy: 4 tuần sau VTC.
- Áp xe tụy, rò ống tụy vào ổ bụng.
- Tổn thương mạch máu, chảy máu.
- Biến chứng toàn thân:
- Suy hô hấp, suy thận, trụy tim mạch.
- Xuất huyết tiêu hóa.
- ADS.
- Đông máu rải rác lòng mạch.
4. Điều trị chung
4.1. Nguyên tắc điều trị
- Điều trị kết hợp nội khoa là chủ yếu gồm điều trị hồi sức nội khoa và theo dõi sát diễn tiến của VTC. Điều trị ngoại ít được chỉ định trong giai đoạn cấp, chỉ định khi có biến chứng: chảy máu ổ bụng nhịn ăn, nuôi dưỡng tĩnh mạch.
- Điều trị giảm đau
- Điều trị các biến chứng
- Dinh dưỡng:
- Cho bệnh nhân ăn lại sớm nhất khi có thể, khi đã đau và hết nôn .Nếu có suy tạng nên điều trị tại khoa hồi sức. Nuôi dưỡng qua đường tĩnh mạch: Bệnh nhân được truyền qua đường tĩnh mạch để đảm bảo đủ nước, điện giải và năng lượng (Các dung dịch muối, đường, các acid amin, …). Tốc độ truyền dịch tuỳ thuộc vào tình trạng bệnh nhân, nếu bệnh nhân có biểu hiện tụt áp thì truyền tốc độ nhanh đến khi đảm bảo được huyết động ổn định, duy trì tốc độ truyền 250-500ml/giờ. Giảm đau: Dùng các thuốc giảm đau theo đường tĩnh mạch sử dụng theo cung bậc từ paracetamol đối với các trường hợp đau nhẹ và vừa, với các trường hợp dùng các thuốc giảm đau NSAIDs nếu không giảm cho dùng fentanyl.
- Kiểm soát các rối loạn chuyển hoá: Kiểm soát chặt đường máu giúp sớm cải thiện triệu chứng lâm sàng, cũng như hạn chế các biến chứng của VTC, calci huyết giảm là một trong yếu tố làm nặng bệnh tuy nhiên phải bù calci từ từ, tăng triglycerid có thể là hậu quả hoặc nguyên nhân của VTC nên định lượng lại và điều chỉnh khi VTC ổn định, trong trường hợp triglycerid tăng quá cao có thể tiến hành lọc huyết tương.
- Kháng sinh: Chỉ định dùng kháng sinh khi có nhiễm khuẩn hoặc viêm tụy do sỏi mật
- Phẫu thuật:
- Chỉ định can thiệp phẫu thuật sau khi viêm tụy cấp ổn định mà có ổ áp xe hoặc ổ nhiễm khuẩn mà việc dẫn lưu và điều trị kháng sinh không hiệu quả Nang giả tụy có triệu chứng mà các biện pháp điều trị khác không mang lại hiệu quả
4.2. Điều trị viêm tụy cấp nặng
- Bệnh nhân có biểu hiện: giảm oxy máu, tụt huyết áp không đáp ứng với truyền dịch, suy thận (Creatinin máu > 176 mmol/l) bệnh nhân cần được chuyển đến ICU.
- Một số dấu hiệu có thể nguy cơ diễn biến nặng cần chuyển ICU: Béo phì BMI > 30, vô niệu: Lượng nước tiểu < 50ml/giờ, nhịp tim nhanh > 120ck/phút, có dấu hiệu về bệnh não, tăng liều thuốc giảm đau.
- Tại ICU có thể hỗ trợ nhiều phương diện: Hỗ trợ tim mạch, hô hấp, tiêu hoá, ngoại khoa.
- Bồi phụ dịch mức tối ưu, theo dõi phát hiện sớm biến đổi dấu hiệu suy tạng.
- Nâng huyết áp; suy hô hấp: Đặt nội khí quản, thở máy; suy thận: Lọc máu.
- Phẫu thuật theo chỉ định
4.3. Điều trị viêm tụy cấp hoại tử nhiễm khuẩn
- Chọc hút ổ hoại tử dưới hướng dẫn siêu âm hoặc CT: Lấy bệnh nuôi cấy. Sau khi có kết quả xác định chắc chắn ổ hoại tử nhiễm khuẩn điều trị kháng sinh:
- Gram (-): Carbapenem, fluoroquinolone + metronidazol, cephalosporin + metronidazol.
- Gram (+): Vancomycin điều trị kháng sinh dài ngày 3 tuần.
- Xử trí ổ hoại tử nhiễm khuẩn: dẫn lưu hoặc đặt dẫn lưu ổ hoại tử qua da dưới hướng dẫn siêu âm, CT. nếu không kết quả sẽ phẫu thuật
4.4. Điều trị viêm tụy cấp hoại tử vô khuẩn
- Thời điểm 2-3 tuần đầu.
- Các biện pháp: Dẫn lưu qua da, dẫn lưu qua nội soi, nếu trường hợp có dò ống tụy
cần phẫu thuật hoặc qua nội soi can thiệp.
4.5. Điều trị nguyên nhân
- Định hướng được nguyên nhân viêm tụy cấp giúp cho bác sĩ có một phác đồ điều trị đúng và phòng tránh được tái phát.
- VTC do sỏi, giun ống mật chủ: ERCP tiến hành sớm mở cơ Oddi, lấy sỏi, phẫu thuật nếu ERCP thất bại.
- Trường hợp nghi ngờ VTC do giun chui ống mật chủ cho bệnh nhân tẩy giun đũa sớm bằng thuốc Fugacar, Zentel, …
4.6. Định hướng giải tiêu chuẩn nhập viện
- BN VTC cần được nhập viện điều trị, khuyến cáo rằng bệnh nhân bị suy tạng và / hoặc hội chứng phản ứng viêm nặng (SIRS) nên được nhập viện trực tiếp vào ICU đặc biệt với số điểm BISAP lớn hơn hoặc bằng 3.
Trường hợp BN VTC mức độ nhẹ có thể được điều trị tại khoa nội tiêu hóa, hoặc trung tâm tiêu hóa và các bệnh gan mật.
4.7. Tiêu chuẩn ra viện:
- BN hết đau bụng, hết sốt, các chỉ số xét nghiệm giảm về bình thường, các dấu hiệu sinh tồn và huyết động ổn định, rút sonde dẫn lưu, ăn trở lại bình thường.
5. Tư vấn và giáo dục sức khỏe các vấn đề liên quan đến bệnh
- Tư vấn và giáo dục bệnh nhân nhịn ăn và theo dõi nước tiểu trong 24h.
- Sau khi có thể ăn trở lại bệnh nhân được giáo dục không nên ăn các đồ mỡ, rượu, bia
- Tẩy giun định kỳ, sau khi ra viện.
- Điều trị sỏi mật.
- Hạn chế rượu, bia, đồ ăn nhiều mỡ.
Tài liệu tham khảo
- Adarsh P Shah, Moustafa M Mourad, Simon R Bramhall (2018). Acute pancreatitis: Current perspectives on diagnosis and management; 77-85; https://www.ncbi.nlm.nih.gov/pubmed/29563826
- Ahmed T Chatila, Mohammad Bilal, Praveen Guturu (2019).
- Evaluation and management of acute pancreatitis; World Journal of Gastroenterology: https://www.wjgnet.com/2307- 8960/full/v7/i9/1006.htm#B66;
- Santhi Swaroop Vege (2020). Management of acute pancreatitis; Uptodate: https://www.uptodate.com/contents/management-of-acute-pancreatitis;
Ghi chú:
- Văn bản được sửa đổi lần thứ 01, thay thế cho văn bản “Hướng dẫn chẩn đoán và điều trị Viêm Tụy Cấp” – Mã VMEC_CM93 phát hành ngày 27/06/2020.
Bản quyền và thương hiệu: Thông tin và hình ảnh trên website thuộc quyền sở hữu của Vinmec. Việc sao chép, sử dụng phải được Vinmec chấp thuận trước bằng văn bản
Miễn trừ trách nhiệm: Tất cả những tư liệu được cung cấp trên website này đều mang tính tham khảo. Do đó, nội dung và hình ảnh sẽ được thay đổi, cập nhật và cải tiến thường xuyên mà không phải thông báo trước. Vinmec không bảo đảm về độ chính xác cũng như sự hoàn thiện về thông tin. Chúng tôi không chịu trách nhiệm pháp lý cho những thiệt hại xuất hiện trực tiếp hay gián tiếp từ việc sử dụng hoặc hành động dựa theo những thông tin trên hoặc một số thông tin xuất hiện trên website này. Vinmec không chịu trách nhiệm pháp lý về những sai sót, lỗi chính tả… do nhập liệu cùng với những sự cố khách quan khác như: nhiễm virus, hành vi phá hoại, ác ý… xảy ra trên website này cũng như các website liên kết, nếu có.
Đường link liên kết
Vinmec sẽ không chịu trách nhiệm hay có nghĩa vụ pháp lý dưới bất kỳ hình thức nào về nội dung của những website không thuộc Vinmec Dr được liên kết với website www.vinmec.com, bao gồm các sản phẩm, dịch vụ và những mặt hàng khác được giới thiệu thông qua những website đó.